3岁女孩突发意识不清,病因原来是……
原创 赵宾洋、吴珺 医学界儿科频道
仅供医学专业人士阅读参考
一文总结意识不清的原因和快速诊断流程
突发意识不清40分钟,
家长抱着孩子匆匆赶来
▌ 病例分享:
患儿女,3岁,因“意识不清40分钟”就诊。
40分钟前患儿晨起无明显诱因出现意识不清,呼之不应,伴出冷汗,无发热、呕吐。否认既往糖尿病、癫痫、高血压病史,否认误服药物毒物史。
查体:体温35℃,心率111次/分,呼吸36次/分,血压101/58mmHg。昏迷状态,双侧瞳孔直径2mm,对光反射存在,压眶反射消失,疼痛刺激无反应。口唇无发绀。心肺腹查体未见异常。四肢无自主运动,肌张力下降,肌力无法评估。双侧腱反射引出。双侧病理征阴性,脑膜刺激征阴性。
临床诊断:昏迷原因待查。
立即按重症病人常规护理,完善检查:血常规:白细胞 14.0×10^9/L,中性粒细胞 7.2×10^9/L,血小板 371×10^9/L,血红蛋白 141g/L;快速血糖2.5mmol/L;生化检查:谷草转氨酶 56μ/L,乳酸脱氢酶 373μ/L,血清α-羟丁酸脱氢酶 275μ/L,肌酸激酶同工酶 63U/L。
考虑患儿为低血糖性昏迷,立即予以10%葡萄糖25mL静推,15分钟后复查血糖6mmol/L,患儿可自主睁眼,对疼痛刺激有反应,继续5%葡萄糖0.75mL/min持续静滴,15分钟后复查血糖10mmol/L,患儿意识清楚,对答切题,精神好。
▌ 病例分析:
1)患儿以“意识不清”为主要表现。对疼痛刺激、呼唤均无反应,无自主动作,双侧腱反射、瞳孔对光反射均存在,生命体征稳定,意识障碍程度考虑为浅昏迷。
2)患儿起病急,昏迷发生于晨起空腹状态,有神经源性症状(出冷汗)+神经低血糖症状(昏迷),血糖为2.5mmo/L,血糖恢复后症状消失,呈现典型的惠普尔三联征,低血糖诊断成立。患儿否认糖尿病、低血糖病史,否认误服降糖药,此次起病急,进展快,程度重,需警惕既往存在反复隐匿性低血糖导致神经源性症状和升糖激素敏感性降低(即低血糖相关性自主神经功能衰竭)可能,需继续严密监测血糖状态并进一步查找低血糖病因,以防病情再次发生。
什么是意识障碍?
意识障碍是指个体不能正确感知自身和(或)客观环境,不能对环境刺激做出正确反应的一种脑功能障碍,包括觉醒度改变和意识内容变化[1]。临床上常表现为睁眼、睡眠节律、对声音和痛觉等刺激反应的异常改变,严重时可有意识完全丧失,对任何刺激均消失,伴有生理反射改变及生命体征不稳定等,病情危重,需临床医师积极识别并处理[2]。
意识障碍的分级及昏迷评分
意识障碍分级[3]
根据觉醒度改变的程度,意识障碍分为嗜睡、昏睡、浅昏迷、中昏迷、深昏迷。
嗜睡
症状最轻。表现为睡眠时间过度延长,可被叫醒,醒后可配合检查及回答简单问题,停止刺激后又很快入睡。
昏睡
较嗜睡重。正常刺激不能唤醒,需高声呼唤或疼痛刺激可有短暂觉醒,但不能正确回答问题,停止刺激后又很快入睡。
昏迷
最为严重。表现为意识完全丧失,任何刺激均不能唤醒,无自主反应,无自发睁眼。根据程度又分为三类:
浅昏迷——对周围事物及光声刺激无反应,对强烈疼痛刺激可回避动作及痛苦表情,但不能觉醒;有较少无意识自发动作;角膜反射、瞳孔对光反射、眼球运动,吞咽、咳嗽反射等存在;生命体征无明显改变。
中昏迷——对外界的正常刺激均丧失,对强烈刺激的防御减弱;自发动作很少;角膜反射、瞳孔对光反射减弱,大小便潴留或失禁;生命体征稍有改变。
深昏迷——对任何刺激均无反应,全身肌肉松弛,无任何自主运动。眼球固定,瞳孔散大,各种反射均消失,大小便多失禁。生命体征有明显改变,呼吸不规则,血压或有下降。
昏迷评分量表
由于意识障碍存在病情波动性及移行性,临床中常采用儿童改良版格拉斯哥昏迷评分量表进行病情程度评估、了解病情进展及观察治疗反应、判断预后,具体见下表[4]。
表1 昏迷评分表

意识障碍的病因有哪些?
意识障碍的病因复杂,不同年龄儿童的常见病因不同,首诊医生一定要思考全面,尽量准确判断,减少临床误诊漏诊。根据发病部位及是否合并感染可分为以下几类[5]:
表2 意识障碍的常见病因及分类

意识障碍该如何快速评估与诊断?
由于意识障碍病因复杂且病情危重,诊断评估依赖于迅速准确的病史询问、全面重点的体格检查及有效的辅助检查。

图1 意识障碍的评估要点
诊断程序为[6]:①判断是不是意识障碍②评估意识障碍的程度③寻找意识障碍的病因。
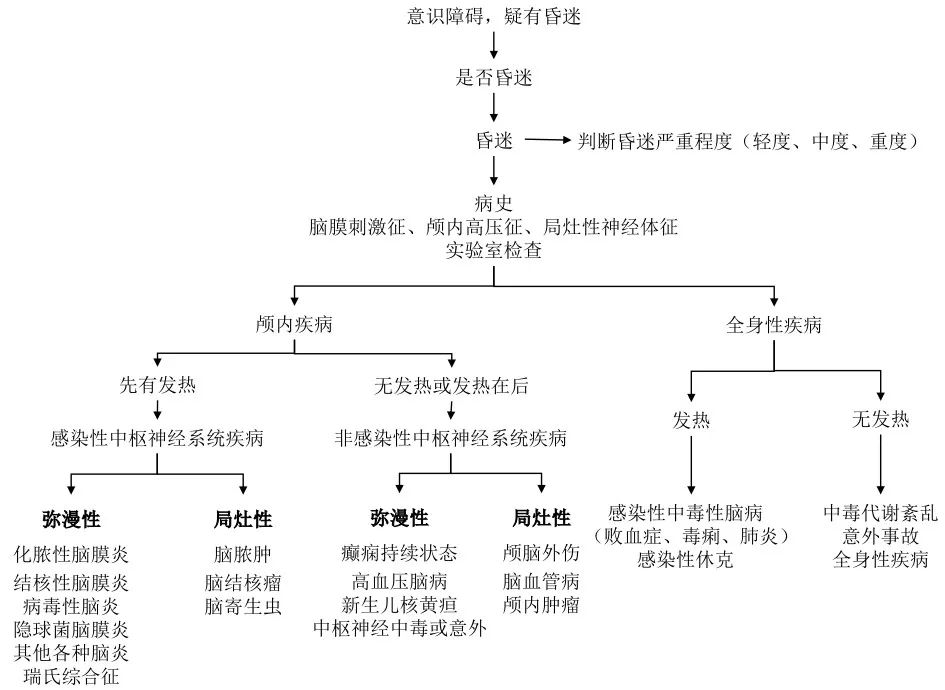
图2 儿童昏迷诊断程序
一般通过仔细询问病史及临床检查可以确定是否存在意识障碍并进行病情分级,但仍需注意与假性昏迷、木僵、闭锁综合征、晕厥、痫性发作、发作性睡病、休克等鉴别。
意识障碍的治疗原则
意识障碍为疾病的危重状态,不论何种病因,均需争分夺秒,诊断与治疗同时进行,在寻找病因时稳定生命体征和积极对症支持。一般遵从以下原则进行系统有条理的处理[2,7]:
气道和通气——确保气道通畅,必要时气管插管及吸痰,监测血氧饱和度并给氧支持。
必要时机械通气——保持动脉血氧分压(PaO2)>100mmHg。存在颅内高压时可启用中度过度通气,使PaCO2在30-35mmHg。
循环——收缩压:<1月龄为60mmHg;1月龄-10岁为70+(2*年龄)mmHg;10岁以上为90mmHg。
血糖——快速测血糖,当存在低血糖时(血糖水平<2.2mmol/L),输注葡萄糖(10%葡萄糖2mL/kg静推),注意反复监测,并及时调整。
镇静止惊——地西泮(0.1-0.3mg/kg)、咪达唑仑(0.2-0.3mg/kg)。
控制体温——退热药、冷却毯、亚低温疗法。
抗感染——细菌性脑膜炎(头孢曲松100mg/kg.d分1-2次+万古霉素60mg/kg.d分4次)、病毒性脑膜炎(阿昔洛韦30-60mg/kg.d分3次)。
颅高压——评估是否有脑疝证据(呼吸异常、瞳孔改变等);积极降颅压,抬高床头使头与水平面呈30°;适度通气过度(目标PaO2 30-35mmHg);甘露醇(0.5-1g/kg)或3%盐水(6.5-10mL/kg)静脉给药,目标使颅内压<20mmHg。
维持水电解质、酸碱平衡——监测及纠正,防止低钠血症;复苏时注意使用等张液体。
解毒剂——考虑药物中毒时。
监测——持续监测心率、呼吸、血压、氧饱和度、体温、昏迷量表的改变。
参考文献:
[1]Goldfine A M,Schiff N D.Consciousness:Its neurobiology and the major classes of impairment[J].Neurologic clinics,2011,29(4):723-737.
[2]柏振江,李莺.儿童昏迷急诊诊断与治疗[J].中华实用儿科临床杂志,2018,2095-428X.
[3]钱素云.儿科专科医师规范化培训教材重症医学分册[M].人民卫生出版社,2018.
[4]王荃,钱素云.儿童意识水平及脑功能障碍的常规评估方法[J].中华实用儿科临床杂志,2013,28(18):1367-1370.
[5]David Michelson.Evaluation of stupor and coma in children[J].UPTODATE,2022.
[6]向伟.实用儿科急诊手册[M].人民卫生出版社,2003.
[7]Thompson L.Treatment and prognosis of coma in children[J].UPTODATE,2022.
本文首发:医学界儿科频道
本文作者:北京大学首钢医院儿科 赵宾洋、吴珺
责任编辑:Wen
推荐阅读
版权申明
本文原创 欢迎转发朋友圈
- End -

